 临床表现
临床表现
临床表现:
1.本病症状主要是由于动脉病变引起肢体局部缺血所致。病程较长,常在数年后症状才显著恶化,多在冬季发病。侧支循环建立后,局部供血改善,症状可以缓解。病变再发展则症状又恶化,整个病程可呈反复发作性。发病常从下肢趾端开始,以后可逐渐累及其他肢体,但单独发生于上肢者较少见,极少数也可累及脑、心、肾、肠等部位血管。本病发展过程可分为3期:
(1)局部缺血期:往往在受寒后感觉足麻木、发凉、疼痛,走路时小腿酸胀、易疲劳,症状逐渐加重,可发生间歇性跛行。每行走500~1000m,患肢小腿或足底即胀痛或抽痛,被迫停步休息,然后疼痛逐渐消失。再行走时疼痛又出现。患肢动脉搏动减弱或消失。可有游走性血栓性浅表静脉炎。
(2)营养障碍期:病情继续发展,患肢麻木、怕冷、发凉明显。夜间疼痛明显,常抱足而坐,不得安眠。患肢动脉搏动消失,局部不出汗,指(趾)甲生长缓慢、增厚、变形。皮肤干燥、红润,呈紫红或苍白色,汗毛脱落,皮肤小腿肌肉萎缩。
(3)坏死期:患肢发生溃疡或坏疽,多局限于足趾或足底,可向上扩展至踝关部,为干性坏疽。但发生继发性感染者可变为湿性坏疽。当息肢溃烂后,创面可经久不愈,疼痛加剧。患者逐渐衰弱,胃纳减少,消瘦,可伴有发热,有严重贫血,甚至可发生意识模糊,但发生
败血症者很少见。
部分患者可有神经系统症状,表现如下:①
神经衰弱症候群:多数患者可有
头痛、
偏头痛、健忘、注意力不集中、全身乏力、易疲劳等症状。②暂时性发作的神经症状:这是脑部闭塞性血栓性脉管炎的最常见症状之一,常突然发生肢体偏瘫、失语、感觉异常及一过性失明等。在开始,每次发作后症状可有相当程度的恢复,若经常发作,症状和体征的恢复程度就会减少,最后可成为永久性症状和体征。个别病例还可出现癫痫大发作或小发作。③
假脑瘤症状常急性起病,症状不断进展,有局限性或全身性抽搐、偏瘫、失语、偏盲、皮质性感觉缺失、失用、记忆障碍及情绪改变等症状,并伴有颅内高压症状,临床表现很像脑瘤。④呆痴:多见于年老的患者,病变多对称分布在大脑半球的大脑前动脉、大脑中动脉及大脑后动脉的皮质分支周围部分,病变广泛。临床表现为精神迟钝,智力逐渐减弱,记忆、理解与判断能力逐渐丧失。
2.本病主要累及下肢的胫前、胫后、足背和跖动脉,也有累及桡、尺和手掌动脉等,严重时尚可累及腘和股动脉等,同时伴发浅表性游走性
血栓性静脉炎。主要由于管壁炎症及腔内
血栓形成而后管腔狭窄以致闭塞。终因血供不足而引起临床症状。30%~60%病例可伴有Raynaud现象。临床表现的轻重依血管闭塞部位、范围和侧支循环建立程度以及局部有无继发性感染等而各有不同。
(1)浅表性游走性
血栓性静脉炎:约40%患者在隐静脉及其分支发生浅表性游走性
血栓性静脉炎,并多是发生在动脉损害之前数年。偶有数个月,也有在动过脉发病过程中以及动、静脉同时发病者。损害呈红色索状或结节状,轻度疼痛感,经1~3周后消退,而另一部位又出现新的损害。由于无全身性症状和不伴发深静脉病变所引起的水肿等表现,故常不被患者所注意。
(2)早期动脉损害:最常受累的是足背动脉,其次为腘动脉或股动脉。由于
血栓形成,管腔闭塞,使患肢肌肉血供不足,行走一定距离后即感足弓部或腓肠肌疲乏无力、轻度疼痛、趾端麻木,停止行走即缓解或消失,呈不典型间歇性跛行症状。同时患肢对寒冷较敏感,局部温度较低,易出汗或有趾甲生长缓慢等。足背动脉搏动可能较对侧为弱。
(3)局部缺血引起间歇性跛行:由于动脉闭塞进一步发展,组织缺血程度加重,上述症状更加显著,并因缺氧引起动脉痉挛,出现典型间歇性跛行症状,行走短距离即感足或腓部肌肉疲劳和紧张、麻木抽痛和疼痛,继续行走时,症状加重,迫使跛行,静止或休息后症状即减轻或消失,再行走又复发作。随着病情的发展,行走距离越来越短,需要休息的时间越来越长。疼痛发生部位出现在闭塞动脉远端,如主要累及股、腘动脉,疼痛多发生在小腿和足部。病变动脉搏动明显减弱或消失。局部温度降低。肢体位置试验:抬高患肢,疼痛加重,足及小腿皮肤苍白;放低患肢,疼痛减轻,皮肤颜色恢复缓慢,或呈青紫色。
(4)静息痛:病情继续发展。动脉缺血更加严重,患肢处于休息状态时,疼痛仍不止,称为静息痛。这种疼痛非常剧烈,并经久不止,而晚间尤甚,患肢抬高时加重,下垂后可减轻。于是患者在晚间弯腰屈膝抱足而坐,彻夜不眠。有时将患肢垂于床旁,使静脉血液充盈,改善循环,缓解疼痛。
(5)组织营养障碍:病变更进一步发展,在休息时血液供应也不能满足组织代谢需要,除上述疼痛外,若并发缺血性神经炎,其疼痛更加广泛,并呈电击样,也以晚间为甚,更增加病人痛苦。由于长期慢性缺血,组织发生营养障碍,引起趾甲生长缓慢,或变形如增厚与脆裂等;皮肤干冷,色泽苍白或呈暗红色与紫红色;汗毛脱落,肌肉萎缩。
(6)组织坏死:若动脉管腔完全闭塞,则局部组织血液供应完全丧失,以致发生溃疡和坏疽。常先发生在一或两个趾端或出现于甲旁,逐渐向上发展,累及整个趾或其他趾。皮肤干枯发黑,坏死组织脱落后,残留难以愈合的溃疡。大多为干性坏疽。此时不仅疼痛加剧,若并发细菌感染,其痛苦更加难忍,日久出现体力衰弱、胃纳减退、消瘦乏力、面色苍黄、并伴发热以及贫血等表现。
(7)骨质疏松后疼痛:在慢性缺血基础上,可能引起局部骨质疏松而加重痛苦。
(8)其他:部分病例可能由于血栓机化后再通以及侧支循环建立,血液循环能得到一定程度恢复或改善,动脉搏动或能再现。
 治疗
治疗
治疗:治疗原则是解除血管痉挛,改进肢体血供,促进侧支循环建立,减轻或解除疼痛,防止感染,促使溃疡愈合,尽可能保存组织完整以减少病残程度。
1.药物治疗
(1)血管扩张剂:①盐酸
妥拉唑林25mg,口服,4~6次/d;②盐酸罂粟碱0.03mg,口服,3次/d;③
酚苄明(苯苄胺)10mg,口服,3次/d;④环扁桃酯(
抗栓丸)100~200mg,口服,3次/d。
(3)止痛药物:
普鲁卡因穴位封闭、静脉封闭及交感神经节阻滞等。
(4)皮质激素:如泼尼松、地塞米松等。一般不用,但在病情急性发展时可短期使用。
(5)高压氧治疗:主要作用是提高动脉血氧分压、增加血氧张力,增加血氧弥散、提高组织氧储备,从而改善组织缺氧。
2.手术治疗 当肢端坏死边界局限后,应在无菌情况下清疮,将坏死组织清除。对已形成趾(指)端坏疽的患者,需考虑截趾(指)术,可致肢残。对以上治疗效果不理想者,再根据不同病情选用腰交感神经节切除术、动脉血栓内剥脱术以及病变血管切除后血管移植等。还可行坏死组织切除或截肢术。
3.基因治疗 有学者应用血管内皮生长因子(VEGF)“分子搭桥术”基因治疗实验性闭塞性脉管炎,结果转基因7天后,肌肉组织内VEGF m
RNA及其表达产物明显增高。血管造影可见大量新生血管和侧支循环的形成,表明VEGF转基因治疗可以明显促进闭塞性下肢血流的恢复和改善组织坏死的程度,为本病的治疗提供了一种新的方法。
4.中医治疗
(1)辨证论治:
①寒湿:
主症:患肢喜暖怕冷,触之冰凉,皮色苍白,感觉麻木、酸胀,间歇性跛行,疼痛遇冷加重,无溃疡或坏疽,舌淡、苔白腻,脉沉细而迟。相当于局部缺血期。
熟地30g,肉桂3g,麻黄2g,鹿角胶9g,黄芪30g,姜炭2g,红花6g,白芥子6g,鸡血藤30g,地龙15g,木瓜18g,甘草3g。
加减:若局部寒甚者,加附子回阳散寒;病在上肢加桂枝温经和营,引药上行;病在下肢加牛膝,下行活血;血虚者加当归补血。
临床体会:血栓闭塞性脉管炎局部缺血期以局部发凉怕冷、皮色苍白、疼痛遇冷加重、脉沉迟为主症,因此应重用温阳
通脉治疗。
②血瘀:
主症:患肢畏寒,触之发凉,感觉麻木;局部皮肤呈红色、暗红色或青紫色,伴有瘀斑,下垂时更甚,抬高则见苍白或苍黄;患肢持续性静息痛,尤以夜间为甚;患肢肌肉萎缩,趾甲变厚;舌质紫暗或有瘀斑,苔薄白,脉沉细涩,趺阳脉、太溪脉消失。相当于营养障碍期。
治法:活血化瘀,通络止痛。
方药:血府逐瘀汤加减。
桃仁12g,红花6g,当归9g,生地黄15g,川芎9g,赤芍15g,牛膝15g,柴胡6g,枳壳6g,延胡索12g,五灵脂15g,鸡血藤30g。
加减:痛甚加乳香、没药、穿山甲破瘀止痛;兼湿邪者加薏苡仁、赤小豆利湿解毒;局部红肿明显者,加蒲公英、地丁等清热解毒。
临床体会:血栓闭塞性脉管炎病人以血瘀证多见,且贯穿于疾病的各症候中,故此,活血化瘀是治疗的核心。
③湿热:
主症:患者喜冷怕热,肢体酸胀、肿痛,沉重乏力;常伴有游走性静脉炎。面色灰滞或萎黄,胸闷,纳呆,口渴而不欲饮,小便短赤;脉象滑数,舌苔白腻或黄腻。若有溃疡,易糜烂、渗液,呈湿性坏疽。相当于坏疽期。
治法:清热利湿,活血通络。
苍术12g,黄柏10g,薏苡仁30g,川牛膝30g,茵陈15g,赤小豆12g,赤芍15g,桃仁12g,木瓜9g,丹皮12g,蒲公英15g,砂仁6g。
加减:患肢热盛者加栀子、
黄芩、金银花清热燥湿解毒;瘀滞兼证明显者,加当归、泽兰、地龙活血
通脉;湿热难除者,加车前子、滑石、茯苓等利湿清热。
④热毒:
主症:患肢疼痛剧烈,昼轻夜重,喜凉怕热;局部出现坏疽,红、肿、热、痛,脓液恶臭;高热或低热,口渴引饮,烦躁,便秘溲黄;舌质红绛、苔黄腻或黄燥,脉洪数或弦数。见于坏疽期继发感染。
治法:清热解毒,活血止痛。
方药:四妙勇安汤加减。
金银花30g,玄参30g,当归15g,赤芍15g,丹皮12g,地丁15g,蒲公英15g,黄连6g,石斛12g,生地15g,生甘草10g。
加减:壮热口渴者,加石膏、知母、栀子清热生津;局部红、肿、热、痛,或脓液稠厚较多者,加
板蓝根、菊花等清热解毒;疼痛明显者,加延胡索、乳香、没药活血祛瘀止痛;热毒内陷营血,神志恍惚者,加服
安宫牛黄丸清热解毒开窍。
⑤气血两虚:
主症:患肢疼痛较轻,皮肤干燥,肌肉消瘦;溃后疮口久不愈合,肉芽灰暗,脓液稀薄;伴肢体乏力,精神疲惫,面容憔悴,心悸,失眠;舌质淡、苔薄白,脉沉细无力。
治法:补气养血,调和营卫。
党参15g,黄芪30g,白术12g,熟地黄30g,当归12g,白芍15g,陈皮9g,茯苓15g,肉桂6g,
远志9g,大枣6枚,生姜5片,炙甘草10 g。
加减:心悸、失眠者,加夜交藤、酸枣仁养血安神;纳呆、腹胀者,加木香,砂仁理气健脾;若兼肾阴虚,头晕腰酸者,加山萸肉、菟丝子等滋阴益肾。
(2)综合治疗:
②单验方:
A.
毛披树根(又名
毛冬青)120~180g,加猪蹄1只,水煮3~4h,1天分3次服完,连服1~3个月。有活血解毒作用。
B.白花
丹参根,晒干,粉碎,用55度白酒浸泡15天,配成浓度为5%~10%的白花
丹参药酒。每次温服20~50ml,3次/d,2~3个月为1个疗程。本方有活血通络止痛作用。
C.止痛药酒:罂粟壳60g,川乌9g,水蛭(焙黄)9g,炒地龙9g,红花15g,黄酒1250g,将诸药放入酒中,浸泡7天后过滤去渣,取浸出液,痛时服用,每次5~10ml。本方有止痛、活血、祛瘀作用。
D.
活血止痛散:透骨草30g,川楝子、当归尾、姜黄、海桐皮、威灵仙、川牛膝、羌活、白芷、苏木、五加皮、红花、土茯苓各15g,川椒、乳香各6g,煎汤熏洗患肢,每次30~60min,1~2次/d,每剂可用2天。适用于脱疽未溃破,或恢复期的病人患肢遗留肿胀及关节功能障碍者。
E.温经通络散:黑附子、干姜、吴茱萸各10g,川乌、草乌、细辛各6g,共研细末,取少许加白酒、陈醋适量,调和成糊剂,敷贴患肢足心。本方有温经散寒、解除肢体麻木胀痛的作用。
③针灸疗法:
A.毫针:
a.血栓闭塞性脉管炎主穴选用阳陵泉、阴陵泉、悬钟、三阴交、解溪、曲池、外关。配穴选用足三里、太冲、行间、公孙、委中、承山、八风、少海、合谷、八邪、夹脊。针刺用捻转法先泻后补,中等刺激手法为主,留针30min。疼痛剧烈者,可用重刺激。1次/d,10次为1个疗程。疗程间隔7天。
b.取患肢有关经脉敏感反应的腧穴为主穴,结合发病部位及症状循经辨证取穴。下肢主穴取脉根、血海、阴包,病在足母趾配阴陵泉、地机,在二、三趾配足三里、丰隆,四趾及小腿外侧配阳陵泉、悬钟,五趾及小腿后侧配承山、昆仑,足跟部配太溪。上肢主穴取曲池、郄门、青灵,病在拇、食指配手三里,中指配内关,无名指配外关,小指配通里,前臂及手掌配大陵。针刺得气后,实热证用向外方弧度刮针法刮针柄1~5次,每天或隔天1次,15次为1个疗程,疗程间隔3~5天。
c.辨证治疗血栓闭塞性脉管炎。寒湿证:取双侧经渠、血海、阴陵泉、三阴交、足三里、上巨虚、下巨虚,温针行捻转补法,每次40分钟;灸太渊。血瘀证:取双侧经渠、列缺、尺泽、血海、足三里、膈俞、上巨虚、下巨虚,行平补平泻法,每次15min。上均每天2次。热毒证:取双侧太溪、复溜、列缺、尺泽、鱼际、经渠、血海、阴陵泉,用提插泻法,每次20分钟,3次/d。气血两虚证:取经渠、列缺、鱼际、尺泽、阳陵泉、足三里、上巨虚洫海。肾虚证:取尺泽、经渠、膻中、膈俞、阴谷、太溪、三阴交、血海。1次/d,每次60min,行捻转补法。局部疮面有脓液者用
庆大霉素、依沙吖啶(雷夫奴尔)等抗菌纱布;无脓者用生肌膏(乳香、没药、
炉甘石、蜂蜜调制)贴敷。
B.耳针:取交感、皮质下、内分泌、神门、趾、跟穴,用强刺激,每3日1次,10次为1个疗程。
C.蟒针:
取穴:大椎透身柱,命门透阳关、足三里、阳陵泉。
针法:大椎透身柱,命门透阳关用1.0mm直径粗针,留针5h。足三里、阳陵泉强刺激不留针。
D.三棱针:
方一取穴:足背三处与小腿前缘一处(相当于冲阳、太冲、足三里)。
方法:用点刺放血法。用三棱针在所选部位点刺,使之流出紫黑色血液。每7天1次,以愈为度。
方二取穴:分2组,一为冲阳、跗阳、委中、肾俞;二为太冲、解溪、足三里、命门。均取患侧穴位。
方法:用点刺放血法。每次取1组,交替使用。用三棱针在所选穴位或穴位附近血络点刺放血,以流出黑色瘀血为度(恶血流尽佳)。委中穴用缓刺法,以免出血过多。针后,并在肾俞或命门穴拔罐10分钟,拔罐后加温和灸5~10min。3~5天1次,中病即止。
E.头针:取额顶带后1/3、顶颞前斜带或顶颞后斜带(病灶对侧相应部位),用小幅度提插补法。临床一般额顶带后1/3(居中)宜由前向后刺,顶颞前斜带与顶颞后斜带交替选用。在行针时,嘱病人吸气、憋气,意想气至患肢,然后行腹式深呼吸;再配合活动患肢,如跺脚、搓手、按摩患肢。每次行针5min,间隔15min再行针1次,留针24h,1次/d,10次为1个疗程。
④拔罐
取穴:A.承山、三阴交、绝骨、足背部;B.殷门、委中、承山;C.阴廉、伏兔;D.尺泽、内关、外关、劳宫、后背部。根据患病部位的不同,而取相应穴位。胫后动脉、足背动脉无搏动者,取A组穴;腘动脉无搏动者,取B组穴;股动脉无搏动者,取C组穴;尺、桡动脉无搏动者,取D组穴。把需治疗的穴位常规消毒后,在比火罐口径略大的面积内(根据不同部位,选择大小适宜的火罐),用消过毒的粗短毫针、三棱针或小斜口刀进行散刺,或以皮肤针作较重叩刺。根据患者体质强弱或病情,适当掌握刺激的轻重。轻刺法以皮肤红晕为度;中刺法以皮肤表面尘粒样出血为度;重刺法以皮肤表面芝麻样点状出血为度。然后在叩刺部位进行拔罐,留罐5~10min。每周治疗2~3次(每次治疗出血总量以不超过10ml为宜)。
⑤埋线疗法:
取穴:血海、足三里、四强、承山、丰隆。
操作:用穿线法。局部常规消毒麻醉,用大角缝皮针带2~3号羊肠线于穴位一侧进针,深达肌层,从另一侧穿出,剪去两端线头,其进出针针眼相距约3cm,根据穴位情况作横行或纵行埋线。每次选穴2~3个,每10~15天1次,4~5次为1个疗程。休息2~3个月后,根据病情进行第2疗程。
⑥推拿疗法:治法以调和营卫、解毒祛湿、活血散瘀为主。
A.阳虚寒凝:推背捏拿法,压脊揉运法,挠背督脉、太阳经,肘运背部,捏脊法,撩背部,肘运肾俞、志室,拿昆仑。揉阴廉、伏兔、犊鼻、足三里、蠡沟、上廉、下廉、绝骨、风府、大椎、承扶、殷门、委中、合阳、承山、附阳、申脉。
B.湿热蕴结:肘运环跳,捏拿腿六经,揉腿搓摩法,
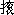
腿运捏法,掐拿昆仑、太溪,掐揉足三里,肘运腘窝,推涌泉、揉阳陵泉、绝骨、三阴交。
C.热毒蕴结:压脊揉运法,推背捏拿法,拨络叩挠背法,掐拿委中,肘运环跳,掐拿腿六经,拿承山,撩下肢,推涌泉(均泻),掐足三里、昆仑、太溪。
D.气血两虚:摩挲益脑法,拨振叩颈法,推腹摩运法,撩腹叩振法,擦臂推拿法,推背捏拿法,压脊运揉法,壮腰撩擦法,拨络叩挠背法。以上手法宜轻不宜重。掐足三里、跗阳、绝骨、昆仑、太溪、涌泉(均补)。
⑦外治法:
A.未溃期:可选用冲和膏、红灵丹油膏外敷;或用
毛披树根100g,水煎,待温后,浸泡患肢,1~2次/d;或当归15g,桑枝30g,威灵仙15g,水煎熏洗,1次/d。亦可用红灵酒少许揉擦患肢足背、小腿,每次20min,2次/d。
B.已溃期:溃疡面积小者,可用
毛披树根煎水浸泡后,外敷生肌玉红膏保护伤口;溃疡面积较大,坏死组织难以脱落者,可用“蚕食”方法清除坏死组织。
5.护理
(1)护理问题:
①患肢疼痛、麻木、活动不利。
②局部出现坏疽和溃疡。
③潜在感染。
④心情忧郁、失望、烦躁不安。
(2)护理目标:
①恢复自主活动。
②预防或控制感染。
③预防并发症。
④消除患者不良情绪。
(3)护理措施:
①环境护理:保持病室环境清洁,阳光充足,定时通风,保持空气新鲜,必要时可每日进行空气消毒1次。
②生活护理:
A.加强生活护理,尤其是急性期需绝对卧床休息或足趾溃烂行动不便者,送饭送水、送药等到床边,使病人安心治疗。
B.长期卧床病人加强皮肤护理,预防压疮发生。
③饮食护理:饮食宜高蛋白易消化之品,如瘦肉、蛋类、面类等,忌烟酒。
④局部患肢的护理:
A.注意保暖:病人的鞋、袜要宽大暖和,冬季穿毛线袜或棉袜套予以御寒,切忌穿紧、硬的鞋,影响血液循环。棉被不宜过重,要柔软,如鸭绒被、腈纶被,并在棉被内放置护架,避免患肢受压,影响血液运行而加重缺血、疼痛。
B.保持足趾的干燥:病人宜穿全棉纱袜及透气性较好的鞋子,忌穿胶鞋、塑料鞋等,以防足潮湿而产生脚癣感染,诱发坏疽发生。
C.有足癣者应及时治疗,以免溃破加重病情。
⑤换药护理:
A.严格执行消毒隔离、无菌操作的规程。
B.换药时动作要轻,以减少创面刺激及减轻其伤口疼痛。
C.换药时要仔细观察患趾坏死、溃疡及创面大小、肉芽生长情况;周围皮肤色泽及肿胀的情况;脓液的色、质、量的变化,必要时作脓液的培养,并给予详细的记录。
D.干性坏疽不宜用软膏外敷,用75%酒精或新
洁尔灭消毒后,再用干纱布敷料包扎以保持创面干燥。湿性坏疽先用虎杖药液棉球清洁创面,浅层糜烂溃疡可用0.5%甲硝唑纱布外敷,或用灭湿灵、扫毒散粉剂干扑,以促进其干燥。
E.敷药厚薄需根据脓液多少而定,脓液分泌多时,药膏要厚,如创面清洁,有上皮生长,药膏要薄而均匀,并且要能见到纱布条纹为度。
F.污染敷料一律焚烧,所用的器械按铜绿假单胞菌感染的原则处理。
⑥功能锻炼:病情稳定后可指导病人做足部运动的锻炼,促进气血流畅。其方法是病人平卧,抬高患肢45°,维持2min→足下垂2min→平放2~5min。重复5~10次,同时两足及足趾向上、下、内、外运动10~20次,2~3次/d,以不疲劳为度。
⑦心理护理:病人由于病程长,疼痛难忍,悲观失望或烦躁易怒,所以应多加安慰和鼓励病人,减轻其忧郁心情。耐心对病人解释本病的病因、治疗及情志对本病的关系,使其放下思想包袱,积极配合治疗。
6.出院指导
(1)注意休息、坚持服药。指导患者按病期服中药及血管扩张剂。
(2)步行速度宜慢,时间不宜长,勿疲劳。
(3)戒烟。
(4)定期随访。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
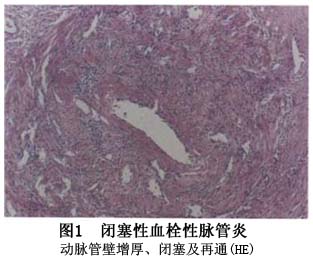
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防